Синдром грушевидной мышцы. Симптомы и лечение, гимнастика в домашних условиях
Синдром грушевидной мышцы, симптомы которого описаны в этой статье, является тяжелой патологией, провоцирующей непрекращающийся болевой синдром. Заболевание относят неврологическим патологиям.
Признаки отмечаются у 80% пациентов, страдающих от дороспатий пояснично-крестцового отдела. Очень часто патология вовремя не диагностируется и лечение в этом случае проводится долго. Оно требует применения большого количества лекарственных средств.
Содержание статьи:
В чем суть синдрома грушевидной мышцы
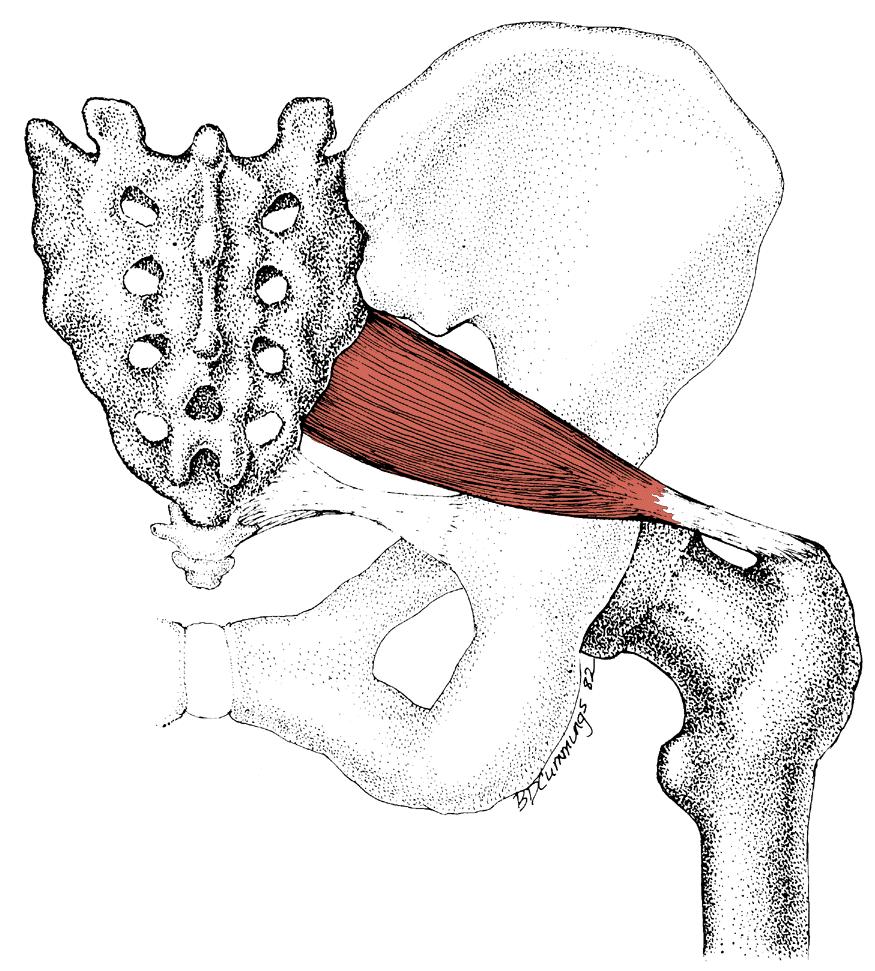
Синдром грушевидной мышцы – патологическое состояние, которое специалисты относят к группе компрессионно-ишемических невропатий. Заболевание вызывается ущемлением ствола седалищного нерва и близлежащей сосудистой системы. В качестве ведущего маркера заболевания выступает спазмирование и видоизмененная морфология мышечных волокон.
Мышца с парным строением находится в ягодичной области и представляет нижнюю часть седалищного отверстия в тазу. Обладает формой щели и очерчена крестцово-бугристой связкой. Через отверстие подгрушевидной мышцы проходит седалищный нерв, нерв бедренной части, ягодичный и половой пучок нервов. Они обладают фасциальными капсулами, но подвержены воздействию давления извне.

Болезненное сокращение мышцы вызывает ее утолщение, которое способствует сокращению диаметра отверстия. Проходящие в мышечных волокнах сосуды и нервы оказываются прижатыми к костной системе, что вызывает неприятную ноющую боль.
Причины развития
Синдром грушевидной мышцы, симптомы которого приносят дискомфорт, требует обращения за консультацией к невропатологу. Он проводит надлежащий осмотр и лечение. По механизму развития патология может носить как первичный, так и вторичный характер.
| Первичный | Вторичный |
|
|
Симптоматика синдрома
Ведущим маркером патологии является постоянная боль, которая не купируется даже при терапии. Болевые ощущения обладают несколькими патогенетическими механизмами, и проявляется параллельно с иными признаками. Болезнь начинается с болевых ощущений поясничного отдела (люмбалгии) и болей в области седалищного нерва (ишиалгии).
Патология заключается в нескольких признаках:
- Локальных. Они выражены в возникновении спазмов в мышцах.
- Нейропатических. Они спровоцированы компрессионным воздействием на область седалищного нерва. Включается нарушения движения вегетативной природы.
- Сосудистых. Они спровоцированы ущемлением сосудов в области ягодиц.

Боль носит тянущий и ноющий характер. При ходьбе, приседаниях провоцируется обострение боли. Сокращению неприятных ощущений способствует незначительное разведение ног в лежачем или сидячем положении. Устранить дискомфорт окончательно невозможно.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, осложняется ишиалгией.
Страдающие от недуга люди предъявляют жалобы на прострелы в бедре, которые сопровождаются:
- чувством озноба;
- жжением;
- онемением;
- чувством ползания мурашек.
Также предъявляются жалобы на болевые ощущения в голени и стопе, которые становятся более интенсивными при смене погодных условий, ходьбе и стрессе. К двигательной симптоматике следует отнести парезы голеностопных мышц.
Сосудистые нарушения заключаются в перемежающейся хромоте. При этом она провоцируется не только компрессией артерий, но и спазмом мелких артерий. Помимо перемежающейся хромоты пациента может беспокоить чувство холода в пальцах стопы, побледнение кожного покрова ноги.
Возможно развитие таких дополнительных проявлений, как нарушение функции сфинктера уретры и прямой кишки. При этом мочеиспускание сопровождается паузами, а дефекация — неприятными ощущениями.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение описаны в этой статье, требует проведения диагностики. Она должна осуществляться профессиональным специалистом, так как признаки патологии маскируются под другие заболевания. Для подтверждения применяется пальпация болезненных участков и близлежащих областей.
 В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.
В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.Обычно исследуют:
- внутреннюю область вертела бедра;
- сочленение крестца;
- связочный аппарат крестцово-остистой области;
- область таза;
- грушевидную мышцу.
Одним из самых точных методов диагностики выступает пальпация трансректальной области. При напряженности функционально нарушенная мышца приобретает упругость. Также в качестве диагностики применяется новокаиновая инъекция, которая вводится в толщу мышцы. Если пациент чувствует облегчение, то имеется клинический спазм.
Дополнительные методы обследования предполагают проведение:
- ЭМГ;
- КТ;
- МРТ;
- рентгенографии.
Но основную роль в современной диагностике специалисты отводят клиническому тестированию.
Терапевтические рекомендации
При диагностированной патологии назначается медикаментозная терапия, которая зависит от первопричины заболевания. Они способствуют устранению спазмов и помогают вернуть привычный образ жизни. Также специалистом может быть назначена лечебная физкультура.
Обязательным компонентом лечения выступает:
- массаж,
- компрессы.
- физиотерапевтические процедуры.
Параллельно с медикаментами используются и рецепты народной медицины.
Лечебная физкультура
Лечебная физкультура должна проводиться на регулярной основе. Гимнастические упражнения способствуют расслаблению грушевидной мышцы и активации близлежащих мышц. Они подбираются в индивидуальном порядке. Лучше, если они будут выполняться в домашних условиях под руководством специалиста.

Он всегда сможет помочь и подсказать. С тренером эффект от упражнений будет выше. Возможно, что первый курс не принесет ощутимых результатов. Человек может жаловаться на чувство жжения, дискомфорт, а также боль, но через некоторое время наступает положительный эффект.
Обязательным условием является строгая последовательность упражнений:
- Лечь на спину с согнутыми ногами в области коленей и развести их. Одно колено резким движением оттолкнуть другим. Длительность давления составляет 2 секунд.
- Лечь навзничь с прижатыми к полу плечами. Ногу зафиксировать в выпрямленном состоянии, другую согнуть в колене. Противоположной к согнутой ноге ладонью прижать колено к полу через вторую конечность. Удерживать тело в этой позиции советуется примерно 30 секунд. Аналогичные движения осуществить со второй ногой.
- Лечь на спину с согнутыми в коленях ногами и удерживать их на весу. Такое упражнение способствует растяжению грушевидной мышцы. Пострадавшую конечность следует закинуть на здоровую, обхватить руками бедренную часть опорной ноги и подтянуть е себе.
- Сесть, расставив широко ступни, ноги согнутые в коленях соединить. Опереться рукой на кушетку, вторую потянуть вперед и начать подъем. При выпрямленном локте пациент сможет выпрямить тело. На этой фазе упражнения колени становятся разомкнутыми.
- Взять эспандер или эластичную ленту. Один конец ленты следует закрепить к жесткой опоре, второй конец накинуть на стопу с поврежденной стороны. Пациент должен встать к опоре боком и преодолевая сопротивление ленты, отводить ногу вбок на максимальное расстояние, при этом, не сгибая колено. В исходное положение ногу следует возвращать не спеша, сдерживая давление эспандера и перекладывая нагрузку на другую на ногу.
Специалисты рекомендуют выполнять упражнения 3 раза в день. Для получения максимального эффекта советуется отказаться от тренировок иного характера или понизить их интенсивность.
Самомассаж
Он способствует устранению спазмов, нормализации кровообращения, восстановлению функциональности мышц. Массаж вполне можно выполнять самостоятельно. Курс включает 12 процедур. Повторить его рекомендуется через месяц. Массаж не предполагает использование специальных приспособлений. Потребуется коврик, который постилается на жесткую поверхность.
Пациент ложиться поврежденной ягодицей вверх, расслабляет мышцу и массирует ее большим пальцем руки. Особое внимание советуется уделить существующим уплотнениям и областям, в которых ощущается боль.

Следует придерживаться следующих рекомендаций:
- Для обеспечения доступа к большей части мышцы нога при массаже должна находиться в слегка подогнутом состоянии.
- Для массажа можно применять теннисный мяч.
- Массаж направляется сверху вниз вдоль мускульных волокон.
- Движения отличаются плавностью и осуществляются без надавливаний.
Если при диагностированном воспалении массаж вызывает боль, то следует ограничиться разминаниями по кругу в области поражения. Массаж проводится каждые 4 часа.
Народная медицина
Средства, предлагаемые народной медициной, направлены на купирование болевых ощущений и воспалительного процесса. На них требуется достаточное количество времени. Параллельное применение с основной медикаментозной терапией усиливает эффект последней.
Предлагаются следующие рецепты:
- Берется 200 мл одеколона. Он смешивается с 1/2 частью настойки боярышника, таким же количеством валерьяны, двойной дозой настойки красного перца. Смесь настаивается сутки. Ее следует втирать в мышцу 3 раза в день. Средство способствует устранению болевых ощущений, воспалительного процесса и спазмов.
- Цветки калины, чабреца и календулы берутся в одинаковых пропорциях. Две ложки травяного сбора заливается кипятком и настаивается в течение 1 часа. Пьется по 1\3 стакана смеси перед сном.
- Смешивается лавровый лист с хвоей можжевельника в пропорции 6:1 и тщательно растереть до состояния порошка. Добавляется 12 частей растопленного сливочного масла. Полученное средство следует втирать в болезненный участок. При ущемлении нерва это средство способствует купированию болевых ощущений и снятию напряженности в мышечной системе.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, не должен устраняться только народными средствами лечения. Требуется консультация специалиста. Один и тот же метод не должен использоваться больше месяца.
Компрессы
В медицине применяются компрессы с димексидом, кортикостероидами и анестетиками. Они накладываются на полчаса крестец и ягодичную область.

Применение компрессов предлагает и народная медицина:
- Берется по 200 г корней хрена и редьки черной. Сырье измельчается до порошка и смешивается. К порошку добавляется 1 ст. л. соли, уксуса и очищенного керосина. Смесь настаивается неделю в темном прохладном месте. В дальнейшем ее хранят в холодильнике. Средство наносится на марлю и прикладывается к пораженной области, сверху накрывается бумагой или пищевой пленкой. Держится до ощущения легкого жжения. Долго держать компресс не рекомендуется во избежание ожога. Процедура проводится по утрам и вечерам до полного выздоровления.
- Берется 50 г цветков конского каштана, которые заливаются 500 мл винного уксуса. Марля пропитывается настоем и прикладывается к пораженному участку на ночь. Такой компресс способен устранить боль и спазмы.
Лекарственные средства
Для купирования синдрома применяются медикаменты следующих групп:
- Спазмолитики. Они снимают спазм и не допускают появление повторных приступов. Самым распространенными препаратами являются те, в состав которых включено вещество дротаверин.
- Миорелаксанты. Они применяются при малом эффекте спазмолитиков. Эффективными средствами являются Мидокалм, Сирдалуд, Баклофен.
- Противовоспалительные средства нестероидной группы. Они способствуют блокировке воспалительного процесса, препятствуют распространению патологии на близлежащие области, купируют болевые ощущения. Нередко лекарственные средства вводятся внутримышечно, что обеспечивает более быстрое действие на волокна. Популярны такие средства, как Диклофенак, Кетанол, Мелоксикам, Вольтарен. Если боли носят слишком интенсивный характер, то инъекции дополняются анальгизирующими препаратами.
- При интенсивных болях показана новокаиновая или лидокаиновая блокада. Вовлеченные в патологический процесс мышцы инфильтруются анестетиками. Зачастую для блокад используются глюкокортикостероидные средства двухфазного действия. Их применение способствует сокращению отечности и устраняет воспалительный процесс в мышечной системе и седалищном нерве. Прекрасным анальгезирующим и противовоспалительным эффектом обладает применение таких лекарств, как Новокаин, Лидокаин, Эуфиллин, Лидаза в совокупности с Дексаметазоном, Гидрокортизоном, Дексазоном, Дипроспаном.
- Витамины группы В. Показано применение препарата Мильгамма, а также препаратов Нейрорубин, Неуробекс, Нейромультивит.
Кинезотерапия для лечения мышечно-тонического спазма
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, устраняется посредством кинезотерапии. Метод является разновидностью лечебных упражнений. Упражнения способствуют восстановлению функциональности опорно-двигательного аппарата.
Положительным воздействием обладает:
- растяжение мышц бедра и ягодиц;
- упражнения с эластичным бинтом;
- выпады;
- приседания;
- разведение бедер;
- подъем с сидячей позиции на одной ноге;
- мостик;
- подъем тазовой области вверх с лежачего положения.

Для предупреждения нагрузки на грушевидную мышцу пациентами должны быть исключены спуски и подъемы, резкое изменение скорости, крутые повороты. Основополагающий момент — отказ от долгого пребывания в сидячем положении или ассиметричной позе при производственном процессе.
Физиотерапевтические процедуры
Физиотерапевтические процедуры способствуют устранению мышечного спазма и болевого синдрома.
Применяются следующие виды:
- прогревание посредством УВЧ;
- ультразвуковое воздействие;
- электрофорез с гидрокартизоном;
- наложение аппликаций с парафином;
- массаж посредством вакуума;
- динамические токи;
- фонофорез;
- амплипульс.
Сочетание физиотерапевтических процедур с миорелаксантами, глубоким массажем пораженной области, комплексом лечебной гимнастики, как правило, приносит результаты.
Рефлексотерапия
Рефлексотерапия предполагает использование различных методов.
Среди них следует выделить:
- массирование активных точек организма;
- блокаду;
- воздействие на точки лазером;
- прогревание точек;
- точено-линейный массаж;
- массирование точек на ушной раковине.

Рефлексотерапия способна:
- уменьшить клинические проявления патологии;
- увеличить продолжительность ремиссии;
- усилить функциональность клеток;
- улучшить проводимость нейронов и мышц;
- оптимизировать кровообращение.
Эффективность того или иного метода оценивается специалистом. Методика выбирается при учете стадии заболевания, общего состояния здоровья пациента, наличия сопутствующих заболеваний.
Хирургическое лечение
При хирургическом вмешательстве осуществляется разрез на 5 см. книзу и снаружи от верхней наружной части большого бедренного вертела. Их этой точки разрез продолжается в дистальном направлении на 2 см. Волокна ягодиц тупо отсепаровываются параллельно линии разреза на коже.
Грушевидная мышца располагается под нижним краем средней мышцы ягодиц.
Седалищный нерв выделяется от жировой ткани. Грушевидная мышца перерезается на месте крепления к большому вертелу и освобождается от спаек до седалищного отверстия. Седалищный нерв не должен быть поврежден. Рана зашивается слоями. Оперативное вмешательство проводится под общей, спинальной или местной анестезией. Пациент выписывается из стационара в первый день после операции.
Возможные осложнения
В запущенной форме синдром представляет опасность для жизни, не говоря о болевых ощущениях, которые приносят пациенту страдания. Заболевание носит затяжной характер, способствует ослаблению иммунной системы. Боли могут распространяться по всей конечности, провоцируя мышечные парезы.
Длительное защемление нерва провоцирует его ишемию, что ведет к утрате чувствительности, жжению и ухудшению рефлексов. Синдром грушевидной мышцы может спровоцировать воспалительный процесс органов в малом тазу, вызвать нарушение функциональности прямой кишки, а также нарушить работу системы мочевыделения.

Самолечение при данной патологии противопоказано. Терапию нервных патологий может проводить только врач. Следуя рекомендациям специалиста можно быстро поправить свое здоровье и продолжить нормальную жизнь.
Синдром грушевидной мышцы, симптомы которого устраняются в течение 2 недель или месяца, устраняется и занятиями спортом. Кроме специальных упражнений и медикаментозного лечения рекомендовано посещение плавательного бассейна, походы на тренажеры и велосипедная езда. Перед тем, как приступить к какой-то деятельности, необходимо проконсультироваться с невропатологом.
Полезные видео о синдроме грушевидной мышцы, его симптомах и методах лечения
Устранение боли при синдроме грушевидной мышцы:
Фрагмент передачи «Жить здорово» о синдроме грушевидной мышцы:
healthperfect.ru
Синдром грушевидной мышцы: симптомы и лечение
Автор Никулин Иван На чтение 23 мин. Опубликовано
В чем суть синдрома
Синдром грушевидной мышцы относится к компрессионно-ишемическим туннельным невропатиям. Его ключевые проявления обусловлены сдавливанием ствола седалищного нерва и идущих с ним сосудов в так называемом подгрушевидном отверстии (пространстве). И в качестве основного фактора компрессии при этом выступает спазмированная и измененная грушевидная мышца.
Парное подгрушевидное отверстие располагается в ягодичной области и является нижней частью большого седалищного отверстия таза. Анатомически оно имеет щелевидную форму и ограничивается крестцово-бугристой связкой, нижним краем грушевидной мышцы (m. piriformis) и верхней близнецовой мышцей (m. gemellus superior).
https://www.youtube.com/watch?v=Umb02xuUmvQ
Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением ее брюшка, что приводит к существенному сужению подгрушевидного отверстия. Проходящие в нем сосуды и нервы при этом прижимаются к костной основе и крестцово-остистой связке, что и является причиной появления основных симптомов.
Седалищный нерв может проходить и через толщу брюшка грушевидной мышцы. Его компрессия при таком нечасто встречающемся анатомическом варианте обычно не сочетается со cдавливанием других сосудисто-нервных пучков в подгрушевидном пространстве.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;
- травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
- сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Этиология (первопричины развития синдрома).
Синдром грушевидной мышцы по механизму развития может быть первичным и вторичным, когда мышечно-тонический синдром возникает вследствие других патологических состояний. На долю вторичных нарушений приходится более 80% клинических случаев.
В качестве причины развития синдрома грушевидной мышцы могут выступать:
- Длительное сохранение нефизиологической позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Это возможно при неправильно организованном рабочем месте, вынужденном положении конечностей и таза в случае их неграмотной фиксации после травм. Спазм грушевидной мышцы также часто развивается при анталгической позе в случае вертеброгенного корешкового синдрома.
- Травмы пояснично-крестцовой и тазовой областей, приводящие к растяжению или повреждению (надрыву) грушевидной мышцы или к формированию компрессирующей гематомы.
- Вертеброгенная патология (остеохондроз с поражением пояснично-крестцового отдела, опухоли позвоночника и паравертебральных структур, поясничный стеноз и другие пояснично-крестцовые дорсопатии). При этом спазм грушевидной мышцы является проявлением мышечно-тонического синдрома и может иметь рефлекторную или корешковую природу.
- Сакроилеит любой этиологии.
- Синдром скрученного и кососкрученного таза различного происхождения. Он может возникать при разной длине конечностей (в случае отсутствия достаточной ортопедической коррекции), S-образном сколиозе, патологии тазобедренных суставов.
- Перетренированность мышцы, развивающаяся вследствие нерациональных избыточных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками.
- Оссифицирующий миозит.
- Инфекционно-воспалительные заболевания органов малого таза, приводящие к рефлекторному спазму мышцы. Наиболее вероятная причина – гинекологическая патология.
К нечасто встречающимся причинам синдрома грушевидной мышцы относят технически неправильно проведенную внутримышечную инъекцию, переохлаждение.
В настоящий момент большинство авторов придерживаются теории о нарушении оптимальной биомеханики бипедальной формы локомоции. Другими словами, нарушается оптимальный двигательный стереотип, в результате отдельные части опорно-двигательного аппарата испытывают повышенную и/или не типичную нагрузку.
Причинами развития синдрома грушевидной мышцы могу служить (по частоте встречаемости):
- Опущение внутренних продольных сводов стопы (первичное или вторичное) — плоскостопие.
- Длительное сохранение неоптимальной с точки зрения биомеханики позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Такое бывает при иррационально организованном рабочем месте. Длительная езда за рулем автомобиля с сиденьем не анатомической формы.
- Гипертрофия мышцы, вследствие избыточных спортивных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками у спортсменов практикующих восточные единоборства (в тайском боксе практикуется ряд специфических движений, которые выполняются грушевидной мышцей)
- Состояние после механических повреждений непосредственно ягодичной области. А также последствия различных травм опорно-двигательного аппарата.
В настоящий момент большинство авторов придерживаются теории о нарушении оптимальной биомеханики бипедальной формы локомоции. Другими словами, нарушается оптимальный двигательный стереотип, в результате отдельные части опорно-двигательного аппарата испытывают повышенную и/или не типичную нагрузку. Формируется компенсаторно-приспособительная реакция в виде гипертрофии грушевидной мышцы, при этом происходит увеличение объема мышцы.
Причинами развития синдрома грушевидной мышцы могу служить (по частоте встречаемости):
- Опущение внутренних продольных сводов стопы (первичное или вторичное) — плоскостопие.
- Длительное сохранение неоптимальной с точки зрения биомеханики позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Такое бывает при иррационально организованном рабочем месте. Длительная езда за рулем автомобиля с сиденьем не анатомической формы.
- Гипертрофия мышцы, вследствие избыточных спортивных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками у спортсменов практикующих восточные единоборства (в тайском боксе практикуется ряд специфических движений, которые выполняются грушевидной мышцей)
- Состояние после механических повреждений непосредственно ягодичной области. А также последствия различных травм опорно-двигательного аппарата.
Симптомы
Спазм грушевидной мышцы обычно протекает очень остро, поэтому его легко заметить. Поэтому основным симптомом обычно является сильная боль.
Кроме того, могут появляться следующие признаки развития патологии:
- Локальные, которые связаны с самим спазмом непосредственно.
- Нейропатические, вызываемые сдавливанием седалищного нерва. Сюда относят ишиалгию, вегетативные и двигательные нарушения в нижних конечностях со стороны расположения данной мышцы.
- Сосудистые симптомы, которые обусловлены сдавливанием артерии ягодиц и иных сосудов, проходящих сквозь данное отверстие.

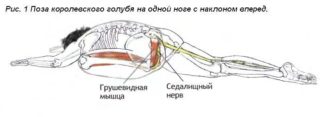
К симптомам данного недуга также относят парезы в мышцах стопы и голени. В отдельных случаях появляется перемежающаяся хромота. Может возникнуть дисфункция сфинктера прямой кишки и уретры.
Диагностика
Для установления развития спазма грушевидной мышцы специалист вначале использует метод пальпации. Этим способом он определяет, нет ли уплотнений в мышечных тканях.
Во время общего осмотра врач проверяет наличие болевых ощущений в следующих положениях:
- при вращении ноги вовнутрь согнутого бедра;
- во время поднятия колена из положения лежа на здоровом боку;
- во время сгибания, аддукции и ротации бедра вовнутрь;
- при медленных наклонах вперед из положения стоя на прямых ногах;
- при легком постукивании по ягодице.
При диагностике также могут использоваться рентген, новокаиновая блокада, магнитно-резонансная или компьютерная томография.
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
Чаще всего, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Как правило, боль бывает с одной стороны (но иногда ощущения могут быть с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов может быть ощущение покалывания в ноге.
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Синдром грушевидной мышцы является одной из самых частых причин упорного болевого синдрома. Его признаки имеются более чем у половины пациентов с дорсопатиями пояснично-крестцового отдела. Но зачастую этот синдром остается своевременно не диагностированным, что существенно затягивает сроки лечения и приводит к назначению значительного количества разнообразных препаратов.
В чем суть синдрома
Парное подгрушевидное отверстие располагается в ягодичной области и является нижней частью большого седалищного отверстия таза. Анатомически оно имеет щелевидную форму и ограничивается крестцово-бугристой связкой, нижним краем грушевидной мышцы (m. piriformis) и верхней близнецовой мышцей (m.
gemellus superior). Через подгрушевидное отверстие из полости таза в глубокое ягодичное пространство выходят седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой) сосудисто-нервные пучки. Они имеют фасциальные футляры, но не способны противостоять внешней компрессии.
Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением ее брюшка, что приводит к существенному сужению подгрушевидного отверстия.
Проходящие в нем сосуды и нервы при этом прижимаются к костной основе и крестцово-остистой связке, что и является причиной появления основных симптомов.
Патогенез
Спазм мышцы сопровождается не только ее укорочением и утолщением, хотя именно это и приводит к сужению подгрушевидного отверстия с компрессией нервов и сосудов. Большое значение имеют и другие патологические изменения.
В патологически напряженной мышце возникают множественные микроповреждения волокон и накапливаются недоокисленные продукты обмена.
В ответ на это начинают продуцироваться медиаторы воспаления, повышается проницаемость мелких сосудов, развивается асептическое воспаление и индурация тканей.
В этот процесс нередко вовлекаются и мышцы тазового дна, что может усугубить болевой синдром и стать причиной легкой сфинктерной дисфункции.
Кроме того, медиаторы воспаления способствуют локальным изменениям в оболочке седалищного нерва, усиливая проявления его компрессионной невропатии.
Клиническая картина


Основным признаком синдрома грушевидной мышцы является стойкая и зачастую резистентная к лечению боль. Она имеет несколько патогенетических механизмов и обычно сочетается с другими клиническими проявлениями. При этом болевой синдром в 2/3 случаев дебютирует с люмбалгии (боли в пояснице), которая в течение 2 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Синдром грушевидной мышцы складывается из нескольких групп симптомов:
- Локальные – связанные непосредственно со спазмом грушевидной мышцы. Их выявление позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом.
- Нейропатические – связанные с компрессией седалищного нерва. Сюда входят характерная ишиалгия, чувствительные, вегетативные и двигательные нарушения в нижней конечности на стороне спазма грушевидной мышцы.
- Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других сосудов, проходящих в подгрушевидном отверстии.
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего, ноющего, тягостного мозжащего характера.
Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску.
Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя. Но полностью избавиться от связанного со спазмом дискомфорта не удается.
Боль из-за компрессии седалищного нерва может также локализоваться в зоне иннервации его основных ветвей – большеберцового или малоберцового нервов.
При этом пациенты могут жаловаться на неприятные ощущения в голени и стопе, усиливающиеся при изменении погоды, ходьбе, в стрессовых ситуациях.
К двигательным проявлениям синдрома грушевидной мышцы относят парезы мышц голени и стопы. Их локализация и комбинация зависят от того, какие волокна седалищного нерва подверглись компрессии. При тяжелой нейропатии возможно даже появление «болтающейся», «конской» или «пяточной» стопы.
Сосудистый компонент синдрома грушевидной мышцы – это, в первую очередь, перемежающаяся хромота. Причем она связана не только с компрессией артерий в подгрушевидном пространстве, как полагали ранее.
Основную роль в развитии такой преходящей ишемии играет спазм артерий среднего и мелкого калибра, обусловленный поражением постганглионарных симпатических волокон в составе седалищного нерва.
Кроме перемежающейся хромоты, появляется онемение и похолодание пальцев на стопе, побледнение кожи ноги.
Возможны и дополнительные симптомы, например, дисфункция сфинктеров уретры и прямой кишки. Она связана с вторичным спазмом мышц тазового дна. При этом появляются паузы перед началом мочеиспускания, неприятные ощущения при дефекации, диспареуния (дискомфорт и боль в гениталиях при половом акте).
Диагностика
Обследуя пациента, врач проводит ряд тестов, позволяющих заподозрить синдром грушевидной мышцы.
Диагностика синдрома грушевидной мышцы складывается из данных физикального осмотра и результатов дополнительных инструментальных методов исследования.
Ключевыми признаками этого синдрома являются:
- Определяемая пальпаторно под толщей ягодичных мышц болезненная, плотная, тяжеобразная грушевидная мышца. Ее состояние может быть оценено также при трансректальном исследовании.
- Болезненность в зонах прикрепления грушевидной мышцы – по верхневнутренней области большого вертела и нижней части крестцово-подвздошного сочленения.
- Положительный симптом Фрайберга – появление боли при вращении вовнутрь согнутого бедра.
- Положительный симптом Битти (Беатти) – появление боли при попытке поднять колено, лежа на здоровом боку.
- Положительный симптом Пейса – болезненность при сгибании, аддукции и внутренней ротации бедра. Его называют также САВР-тестом.
- Положительный тест Миркина, для проведения которого пациента просят медленно наклоняться вперед из положения стоя без сгибания коленей. Надавливание на ягодицу в зоне проекции выхода седалищного нерва из-под грушевидной мышцы приводит к появлению боли.
- Положительный симптом Бонне-Бобровниковой – боль при пассивном приведении и ротации внутрь бедра.
- Положительный симптом Гроссмана (спазматическое сокращение ягодичных мышц при поколачивании по верхнекрестцовым и нижнепоясничным остистым отросткам).
- Появление боли по ходу седалищного нерва при поколачивании по ягодице.
В качестве диагностического теста используют также инъекцию новокаина в толщу грушевидной мышцы. Значительное облегчение боли – признак, свидетельствующий о клинически значимом спазме.


Для дополнительного обследования пациента используют ЭМГ (для выявления нейропатических и миопатических компонентов), КТ/МРТ, рентгенографию. Но основная роль в повседневной диагностике синдрома грушевидной мышцы все же отводится клиническим тестам.
Принципы лечения
Заключение
Синдром грушевидной мышцы относится к распространенным недугам. Он значительно снижает качество жизни по причине появления резких болей. При отсутствии своевременной диагностики и терапевтических мер может привести к развитию серьезных отклонений в состоянии здоровья.
Мышца, охватываемая спазмом, начинает укорачиваться и сокращаться, сдавливая при этом нервные окончания. При этом могут наблюдаться микроповреждения волокон, скопление недоокисленных продуктов обмена.
Болевой синдром может распространяться на мышцы тазового дна, вызывать дисфункции сфинктера и уретры.
Основными факторами развития патологии является длительное пребывание в одной позе, интенсивные физический нагрузки, переохлаждение, неудачно сделанный укол.
Диагностика выполняется методом пальпации, а затем с применением электрофореза, низкочастотных токов и т.д.
Основное лечение проводят с использованием нестероидных противовоспалительных средств.
Пациенту помогут облегчить состояние упражнения лечебной физкультуры, массаж, компрессы, приготовленные из домашних средств.
Клиническая картина.
Все синдромы сдавления нервного ствола характеризуются стойкой, как правило резистентной к лечению болью. Она сочетает в себе ряд патогенетических механизмов и часто маскируется под другие заболевания. При этом болевой синдром в 30-35% случаев дебютирует с люмбалгии (боли в области пояснично-крестцового отдела позвоночника), которая в течение 2-4 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Местные – связанные со спазмированной грушевидной мышцей. Их оценка позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом. При пальпации мышцы отмечается усиление болевого синдрома.
Нейропатические – связанные с компрессией седалищного нерва. Это боль, нарушение чувствительности, вегетативных и двигательных функций по ходу нерва, на стороне пораженной грушевидной мышцы. Пациенты описывают боль как постоянную, ноющую, тягостную, мозжащую.
Боль может иррадиировать по ходу нерва по задней поверхности бедра до подколенной ямки и до области пяточной кости. Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску.
При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением «онемения» или «одеревенения», «ползанья мурашек». Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего характера.
Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя. Но полностью избавиться от связанного со спазмом дискомфорта не удается.
Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других регионарных сосудов, проходящих в большое седалищное отверстие (в его продгрушевидную часть). Сосудистый компонент синдрома грушевидной мышцы – это перемежающаяся хромота.


Однако, вызвана не столько компрессией артерий в подгрушевидном пространстве большого седалищного отверстия, как считалось достаточно долго. Главная причина в формировании переходящей ишемии – это спазм артерий среднего и малого диаметра, вызванный поражением постганглионарных симпатических волокон в составе седалищного нерва (вегетативная нервная система). Возможны похолодание и онемение пальцев стопы, бледность кожи пораженной конечности.
Редко, однако встречаются и дополнительные симптомы, такие как дисфункция сфинктеров прямой кишки и уретры. При синдроме грушевидной мышцы может развиваться вторичный спазм мышц тазового дна. Это проявляется паузами перед началом мочеиспускания, неприятными ощущения при дефекации, диспареунией (дискомфорт и боль при половом акте).
Все синдромы сдавления нервного ствола характеризуются стойкой, как правило резистентной к лечению болью. Она сочетает в себе ряд патогенетических механизмов и часто маскируется под другие заболевания. При этом болевой синдром в 30-35% случаев дебютирует с люмбалгии (боли в области пояснично-крестцового отдела позвоночника), которая в течение 2-4 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Местные – связанные со спазмированной грушевидной мышцей. Их оценка позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом. При пальпации мышцы отмечается усиление болевого синдрома.
Нейропатические – связанные с компрессией седалищного нерва. Это боль, нарушение чувствительности, вегетативных и двигательных функций по ходу нерва, на стороне пораженной грушевидной мышцы. Пациенты описывают боль как постоянную, ноющую, тягостную, мозжащую. Боль может иррадиировать по ходу нерва по задней поверхности бедра до подколенной ямки и до области пяточной кости.
Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску. При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением «онемения» или «одеревенения», «ползанья мурашек».
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего характера. Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя.
Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других регионарных сосудов, проходящих в большое седалищное отверстие (в его продгрушевидную часть). Сосудистый компонент синдрома грушевидной мышцы – это перемежающаяся хромота. Однако, вызвана не столько компрессией артерий в подгрушевидном пространстве большого седалищного отверстия, как считалось достаточно долго.


Главная причина в формировании переходящей ишемии – это спазм артерий среднего и малого диаметра, вызванный поражением постганглионарных симпатических волокон в составе седалищного нерва (вегетативная нервная система). Возможны похолодание и онемение пальцев стопы, бледность кожи пораженной конечности.
Редко, однако встречаются и дополнительные симптомы, такие как дисфункция сфинктеров прямой кишки и уретры. При синдроме грушевидной мышцы может развиваться вторичный спазм мышц тазового дна. Это проявляется паузами перед началом мочеиспускания, неприятными ощущения при дефекации, диспареунией (дискомфорт и боль при половом акте).
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего, ноющего, тягостного мозжащего характера. Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску.
Такая боль дополняется ишиалгией. При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением онемения или одеревенения, ползанья мурашек. Боль из-за компрессии седалищного нерва может также локализоваться в зоне иннервации его основных ветвей – большеберцового или малоберцового нервов. При этом пациенты могут жаловаться на неприятные ощущения в голени и стопе, усиливающиеся при изменении погоды, ходьбе, в стрессовых ситуациях.
Сосудистый компонент синдрома грушевидной мышцы – это, в первую очередь, перемежающаяся хромота. Причем она связана не только с компрессией артерий в подгрушевидном пространстве, как полагали ранее. Основную роль в развитии такой преходящей ишемии играет спазм артерий среднего и мелкого калибра, обусловленный поражением постганглионарных симпатических волокон в составе седалищного нерва. Кроме перемежающейся хромоты, появляется онемение и похолодание пальцев на стопе, побледнение кожи ноги.
Тест!
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое синдром грушевидной мышцы? Какие причины и последствия синдрома?
Врач ЛФК
Проводит комплексную терапию и профилактику заболевания позвоночника, проводит расшифровку рентгенографии и МРТ снимков. Также проводит реабилитацию и восстановления физического состояния после травм.
Другие авторы
Принципы лечения
Медикаментозная терапия включает применение НПВС, миорелаксантов, препаратов для улучшения микроциркуляции, анальгетиков. При стойком и выраженном болевом синдроме и двигательных нарушениях показано проведение лечебной блокады. При этом брюшко спазмированной грушевидной мышцы инфильтрируют анестетиком.
Возможно также использование компрессов с димексидом, кортикостероидным препаратом и анестетиком. Их накладывают на 30 минут на ягодично-крестцовую область в проекции спазмированной мышцы и проходящего под нею ущемленного седалищного нерва.
Важными компонентами комплексной терапии являются также массаж, физиопроцедуры, мануальная терапия с использованием постизометрической и постреципроктной релаксации мышц, рефлексотерапия на основе иглоукалывания, вакуумной и лазерной акупунктуры. Проводимые с помощью инструктора ЛФК упражнения направлены на расслабление грушевидной мышцы и одновременную активацию ее антагонистов.
Для предупреждения рецидива синдрома грушевидной мышцы необходимы рациональное лечение первопричины, коррекция сформировавшихся патологических двигательных стереотипов, ЛФК. Пациенту может потребоваться помощь вертебролога, остеопата, ортопеда и других специалистов.
moyaosanka.net.ru
методы терапии и профилактические рекомендации
Содержание статьи:
Миофасциальный синдром грушевидной мышцы – это патологическое состояние с характерным болевым спазмом в ягодичном районе. Неприятные ощущения связаны с ущемлением нервных волокон и развитием воспаления. Чтобы быстро избавиться от боли, необходимо знать, как снять спазм при первых проявлениях синдрома грушевидной мышцы.
Причины спазма и основные признаки недуга
 Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Часто болевые симптомы регистрируются у тех, кто страдает радикулитом, корешковым остеохондрозом крестцово-поясничной области.
Воспаления и застойные явления в малом тазу, нервные и сосудистые нарушения также способны негативно влиять на связочно-мускульный аппарат. Иногда спазмы возникают из-за неправильно сделанного укола, травматического повреждения либо переохлаждения.
Симптомы воспаления и спазма грушевидной мышцы:
- болевые ощущения в районе ягодиц, тазобедренных сочленений, нарастающие при смене телесного положения, перемене погоды, стрессовых ситуациях;

- излишняя плотность грушевидного мускула, прощупываемого в состоянии покоя;
- боли при пальпации задней поверхности ноги;
- половые дисфункции и проблемы с мочеиспусканием;
- изменение осанки, походки;
- тянущее чувство в мускулах нижних конечностей после интенсивного движения;
- одеревенение ног или «мурашки».
Болеть может постоянно, либо дискомфорт возникает в форме приступов, например, в неудобной позе, после перегрузки.
Методы лечения
Простым обезболиванием это недомогание не вылечить. Важен комплексный подход. Чтобы облегчить состояние больного, нужно сочетать несколько методик.
Фармацевтические препараты
 Справиться с болью и воспалением помогают нестероидные медикаменты: «Мовалис», «Диклофенак», «Диклоберл», «Кетарол», «Дикло-Ф», «Вольтарен», «Мелоксикам» и другие. Ускорить обезболивающий эффект можно, если использовать внутримышечные инъекции НПВП.
Справиться с болью и воспалением помогают нестероидные медикаменты: «Мовалис», «Диклофенак», «Диклоберл», «Кетарол», «Дикло-Ф», «Вольтарен», «Мелоксикам» и другие. Ускорить обезболивающий эффект можно, если использовать внутримышечные инъекции НПВП.
Для устранения неприятных ощущений используют фармсредства с анальгезирующим эффектом: «Брал», «Темпалгин» и «Баралгин». Против спазма можно выпить «Но-Шпу», «Дротаверин». К миорелаксантам, которые быстро расслабляют спазмированные мышечные волокна, прибегают, если упомянутые выше спазмолитические средства не действуют.
К консервативной терапии относят медикаментозные блокады. Они снимают спазматические синдромы мускулатуры малого таза.
По рекомендации врача можно делать примочки с «Димексидом» – стероидным анестетическим фармпрепаратом. Их накладывают на полчаса на ягодично-крестцовую зону близ больного места.
В сложных случаях проводится оперативное вмешательство – хирургическое освобождение седалищного нерва.
Оздоровительная физкультура
Врач направит пациента на занятия ЛФК. Посоветовавшись с ним, можно делать гимнастику и в домашних условиях. Комплекс, разработанный профессором Бубновским, способствует избавлению от спазмирующих ощущений.
Чтобы мускульная система нормально функционировала, следует выполнять такие упражнения:
- Сядьте на четвереньки и расслабьте мускулатуру позвоночника на пять секунд. Повторяйте пять раз.
- В этой же позе, выдыхая, выгните спину, чувствуя растяжение мускулов, а на вдохе прогнитесь. Повторяйте двадцать раз.

Поза помогает расслабить грушевидную мышцу и освободить седалищный нерв
- В аналогичном положении перенесите вес на одну ногу и вытяните соответствующую руку. Другую нижнюю конечность отведите назад. Делайте глубокие шаги, меняя ноги местами, как и вытянутые руки. Повторяйте двадцать раз.
- Из той же позиции упритесь локтями и коленками в пол. Без прогиба в пояснице тянитесь корпусом вперед. Повторяйте пять раз.
- Также на четвереньках сядьте на пятки, а руки согните в локтях. Вдохните, а на выдохе вернитесь в изначальную позицию. Повторяйте пять раз.
- Лягте на спину, руки за голову, ноги согнуты в коленках. Выдыхая, прижмитесь подбородком к корпусу, оторвите лопатки от пола. Прикоснитесь коленками к локтям, напрягая мускулы брюшины. Повторяйте пять раз.
- В этом же положении вытяните руки вдоль тела и, выдыхая, попробуйте приподнять тазовую часть. На вдохе опуститесь. Повторяйте двадцать раз.
Не следует сразу «брать рекорды», число упражнений и подходов увеличивайте постепенно.
Кинезиотерапия

Пример наклейки тейпа на грушевидную мышцу.
Метод предполагает тейпирование специальными эластичными полосками. Эффект кинезиотейпинга идет за счет того, что фиксирующие липкие ленты – тейпы – мягко иммобилизируют и поддерживают пораженные мышцы.
Для наложения полосок предварительно требуется слегка растянуть зажатый мускул, насколько возможно вытягивая носок ступни. Колено должно быть выпрямлено. Полоски при тейпировании напряженной грушевидной мышцы наклеиваются:
- по наружной поверхности от коленного до бедренного сустава;
- над коленом перпендикулярно первому тейпу;
- на два сантиметра выше второй ленты;
- от пояса через ягодицу до верхней трети бедра.
Кинезиотейпирование нормализуют микроциркуляцию крови и лимфы, снимает напряжение, дает эффект релаксации и ускоряет регенерацию поврежденных тканей, если мускульные волокна были растянуты или надорваны.
Мануальная терапия
Мускульные патологии можно лечить и нетрадиционным способом. Манипуляции выполнять может только опытный врач-остеопат. Он поможет унять болевой синдром, сделать разблокировку седалищного нерва, что поспособствует восстановлению двигательных функций.
Важно найти высококлассного мануального терапевта в медучреждении с хорошей репутацией, где смогут предъявить все сертификаты и продемонстрировать варианты успешного излечения.
Массаж и самомассаж

Аппликатор Кузнецова улучшает кровообращение в проблемных зонах
Для массажной процедуры также можно найти специалиста либо проводить ее дома самостоятельно. В последнем случае необходимо улечься набок и массировать ягодицу большим пальцем, разминая уплотнения. Массаж эффективнее, если мускул находится в немного растянутом положении. Для этого требуется согнуть ногу в коленке. Помогает снять спастическое ощущение простой теннисный мячик: надо катать его по ягодичной зоне.
Применение аппликатора Кузнецова при синдроме грушевидной мышцы быстро снимает неприятные ощущения, позволяет проводить профилактику обострения.
Для расслабления напряженной мускулатуры в медицинских учреждениях используют мягкотканые массажные техники, позволяющие глубоко проработать пораженную зону. Также помогает ректальное массажирование. Это эффективная процедура, дающая возможность быстро успокоить проявления ишемии мускульных волокон и нерва седалища.
Рефлексотерапия
Включает в себя несколько различных методов:
- иглорефлексотерапию;
- нажатие пальцами на особые точки;
- прогревание и прижигание активных участков;
- действие на них лазерными лучами и электроимпульсами;
- точечно-линейное массажирование.
Метод подбирается индивидуально, на основе ярко выраженных признаков и этапа заболевания. По отзывам, при данном болевом синдроме особенно эффективно иглоукалывание.
Физиопроцедуры
Миостимуляция низкочастотными токами
Устраняют мышечный спазм и болевой синдром следующие процедуры:
- УВЧ;
- ультразвук;
- вакуумный массаж;
- парафиновые аппликации;
- воздействие низкочастотными токами;
- диадинамотерапия;
- амплипульс;
- лазерное лечение;
- фонофорез.
Физиотерапия снимает болезненность в пораженной зоне и помогает справиться с воспалительным процессом. Улучшается кровообращение, что ускоряет процесс регенерации. В домашних условиях можно использовать физиотерапевтический аппарат «Витафон».
Народные средства

Среди рецептов русской народной медицины есть много средств, направленных на снятие болевых ощущений в мускулатуре бедер и ягодиц. Лекари рекомендуют использовать настойку окопника внутрь, спиртовой настой на мухоморе и черном перце для натирания или прикладывать к больному месту грелку.
Далеко не всегда такие советы безопасны: разогрев может усилить воспаление, а целебные травы вызвать аллергию или навредить при беременности. Перед применением народных снадобий следует посоветоваться с врачом.
Щадящие рецепты, которые можно использовать всем:
- Сок лопуха. Смазывают пораженный участок или делают ночные компрессы из ошпаренного листа растения.
- Дегтярно-медовый компресс. Мед и большую ложку сладкосливочного масла топят на водяной бане, перемешивают с березовым дегтем. Накладывают на больное место и накрывают хлопковым лоскутом и полиэтиленом. Оставляют на ночь. Повторяют до полного исчезновения боли.
- Целебный чай. Цветки ромашки, календулы и корень аира заливают кипятком и настаивают час. Фильтруют и пьют как чай на протяжении месяца.
Средства на основе меда не стоит использовать тем, у кого есть аллергия на продукты пчеловодства.
Профилактические рекомендации
Помимо регулярных профилактических обследований, превентивные меры предполагают:
- не перенапрягать пояснично-крестцовый отдел;
- избегать переохлаждения;
- исключить тренировки, провоцирующие раздражение грушевидного мускула: спуски и подъемы, быстрый набор скорости и торможение, крутые развороты.
При сидячей работе важно периодически менять позицию, вставать, прогуливаться и делать легкую гимнастику.
Даже при однократном спазмирующем ощущении в зоне ягодиц стоит показаться врачу. Само по себе защемление не пройдет, болевой синдром повторится или усугубится.
nogostop.ru
симптомы и лечение, как снять спазм, упражнения, гимнастика
Грушевидная мышца относится к группе внутренних тазовых. Это единственное мышечное образование, которое соединяет кости подвздошно-крестцового сустава. Анатомически оно имеет треугольную структуру и крепится сухожилиями к костям таза. Мышца одним концом крепится к боковой поверхности крестца, входит пучками в отверстие между 3 и 4 крестцовыми костями, далее выходит за пределы малого таза через большое седалищное отверстие и крепится сухожилием к вершине большой вертельной кости. Кроме мышечных волокон через отверстие проходят сосуды, питающие кровью структуры малого таза и нервные пучки.
Функции мышечного образования:
- мышца отвечает за движение таза;
- вместе с другими мышечными группами она участвует во вращении бедра;
- участвует в отведении бедра в сторону при сгибании ноги под прямым углом;
- стабилизирует тазобедренный сустав;
- удерживает бедренную головку во впадине тазовой кости;
- отвечает за наклон крестца вперед.
Так как грушевидная мышца играет большую роль в удержании костей таза, при любых дисфункциях в этой области она испытывает перенапряжение. Клинически это проявляется гораздо сильнее, чем у любых других коротких мышц бедра. Специалисты объединяют симптомы воспаления в один диагноз – синдром грушевидной мышцы.
Почему возникает синдром грушевидной мышцы?
Грушевидная мышца находится под самой крупной мышцей тела – ягодичной, рядом с ней проходит связка, соединяющая концы крестцовых отростков. В седалищном отверстии, между телом грушевидной мышцы и связкой проходят кровеносные сосуды, питающие короткие мышцы бедра и собственно нерв. Если в грушевидной мышце в результате переутомления или прочих причин возникает воспаление, то просвет отверстия сужается и появляется ишемия седалищного нерва. Человек испытывает мучительную боль и прочие симптомы.

Таким образом, синдром грушевидной мышцы возникает:
- когда происходит защемление нерва воспаленной мышцей в самом отверстии;
- когда защемляется седалищный нерв, проходящий сквозь грушевидную мышцу;
- когда происходит сдавливание нервных отростков крестцового отдела – полового, заднего кожного, нижнего ягодичного.
Боль и воспаление только усиливают спазм грушевидной мышцы. Это происходит из-за того, что вместе с седалищным нервом пережимается артерия, питающая ее, что нарушает трофику и обмен веществ в клетках мышечной ткани.
Синдром грушевидной мышцы может быть вызван разными причинами. Основные из них:
- хроническая усталость и стресс;
- неправильное питание;
- чрезмерная физическая нагрузка;
- неудобное положение тела длительное время;
- переохлаждение;
- недостаток микроэлементов в костях таза;
- растяжение;
- гематома;
- травма тазового отдела;
- опухолевый процесс в корешковых зонах спинного мозга;
- неправильно поставленная внутримышечная инъекция;
- запущенный остеохондроз поясничного и крестцового отдела.
Специалисты выделяют первичный и вторичный синдром грушевидной мышцы. Все вышеперечисленные причины вызывают первичное воспаление, вторичное связано с тем, что воспалительный процесс перекидывается на грушевидную мышцу из зоны соединения подвздошной кости и крестца и из органов, расположенных в малом тазу.
ARVE Ошибка: id and provider shortcodes attributes are mandatory for old shortcodes. It is recommended to switch to new shortcodes that need only url
По статистике, синдром грушевидной мышцы встречается редко. Он одинаково поражает людей разного возраста и пола – подростков и пенсионеров, мужчин и женщин. Всем, кто занимается спортом, регулярно тренируется в спортзале и испытывает сильные мышечные нагрузки, необходимо знать о симптомах данного заболевания.
Симптомы болезни
Синдром грушевидной мышцы не может протекать в скрытой фазе, он всегда имеет выраженную симптоматику, которая складывается из местных признаков, симптомов ишемии или неврита седалищного нерва, проявлений атрофии из-за сдавливания сосудов, иннервирующих нерв, и нижней ягодичной артерии. К симптомам местного воспаления относятся следующие:
- Появляется резкая боль в области таза, которая усиливается в вертикальном положении тела, при ходьбе и при движении бедра внутрь. Если лечь или сесть с широко разведенными ногами, она немного утихает.
- Боль тупая, ноющая, дергающая, иногда простреливающая и жгучая, особенно ночью в тепле и при перемене погоды.
- Седалищный нерв – одно из самых крупных нервных сплетений в организме. Он иннервирует зону таза и нижних конечностей. При неврите (ущемлении) седалищного нерва боль может разливаться по всей поверхности бедра, охватить зону ягодиц и спускаться до пяточной кости и пальцев ног.
- По ходу нерва больной может испытывать неприятные ощущения – покалывание, чувство онемения.
- На пораженных участках таза и ноги снижается чувствительность, больной не ощущает уколов иглой и не отдергивает конечность при соприкосновении с горячим предметом.
- Боли возникают не только при ходьбе, но и при попытке изменить положение конечности, а также при закидывании ноги на ногу.
- Иногда воспаление перекидывается на органы малого таза, в частности на мочевой пузырь, что может вызвать проблемы с мочеиспусканием.
- Сдавливание сосуда вызывает хромоту, при этом кожа в зоне ягодицы становится бледной из-за плохого кровоснабжения.
Симптомы ишемии седалищного нерва:
- Боли носят давящий характер. К ним присоединяются вегетативные симптомы – озноб, чувство жжения и одеревенения.
- Боль локализуется преимущественно в зоне иннервации большой и малой берцовых костей, она усиливается при ходьбе и пальпации мышц голени.
- Снижается рефлекс ахилловой связки и чувствительность кожи.
- Неприятные ощущения и боль провоцируют стрессы, изменения погоды, чрезмерное тепло.

Симптомы сдавливания сосудов и нижней ягодичной артерии:
- Спазмирование сосудов в вертикальном положении, хромота при ходьбе, которые проходят при смене положения тела – сидя или лежа. Приступы повторяются.
- Бледность кожных покровов ягодицы и пораженной конечности.
При появлении симптомов заболевания следует обратиться к врачу. Оно требует профессиональной диагностики и лечения в зависимости от причин.
Методы диагностики
Комплекс диагностических обследований проводится с целью дифференцирования воспаления грушевидной мышцы и других заболеваний с подобной симптоматикой – артритов, остеохондрозов, грыжи поясничного и крестцового отдела позвоночника, поражения подвздошно-крестцового отдела и прочих воспалительных процессов, затрагивающих зону малого таза.
Первичный диагноз синдром грушевидной мышцы врач ставит по данным наружного осмотра. У пациента фиксируются следующие мануальные тесты:
- В положении сидя больной испытывает дискомфорт и вынужден менять позу, у него возникает трудность при забросе больной ноги на здоровую.
- Проверка силы мышц: пациент укладывается на спину, врач кладет руки ему на колени и просит раздвигать ноги через сопротивление. С больной стороны отмечается колика, быстрая утомляемость мышц до дрожи.
- Синдром Бонне: пациент укладывается на здоровый бок и сгибает ногу под углом 90°, при расслабленной ягодице снаружи пальпируется уплотнение – спазмирующая грушевидная мышца. Регистрируется боль в районе седалищного отверстия и по всей длине мышцы.
- Пробы с провокацией: пациент лежит на спине, врач поворачивает бедро кнаружи и внутрь, отмечает, есть ли болезненные ощущения, ограничена ли подвижность, как распространяется боль по седалищному нерву. При выпрямлении ноги фиксируется укорочение всех групп мышц, отвечающих за поворот бедра кнаружи. При сгибании ноги наблюдается укорочение мышечных волокон. При отведении ноги в сторону появляются боль, слабость и чувство онемения.
- Симптом Виленкина: простукивание мышцы вызывает боль в области таза, распространяющуюся на заднюю поверхность бедра.
- Симптом Гроссмана: при простукивании подвздошных костей боль отдается в ягодицы.
- В сложных случаях и спорных случаях применяются ректальное или влагалищное обследования, они признаны специалистами наиболее информативным методом диагностики. Пациент укладывается на бок, нога сгибается в колене, врач прощупывает грушевидную мышцу, отмечая ее болезненность и спазмированность. Также фиксируется болезненность при пальцевом осмотре мышц, связок и органов малого таза, при поднятии согнутого колена определяется увеличение объема тела мышцы.

Окончательный диагноз ставится на основе данных прочих видов диагностических обследований.
Важным диагностическим тестом является инъекция в грушевидную мышцу препаратов новокаинового ряда. После блокады больной отмечает ослабление или полное исчезновение болезненных симптомов. Не отмечаются они и при прохождении мануальных тестов.
Инструментальные методы в диагностике состояния грушевидной мышцы практически не используются, так как не разработаны критерии, позволяющие четко назвать степень патологических изменений, не определены нормы соотношения мышцы с сосудами и нервными переплетениями в области ягодиц. Это связано с рядом анатомических особенностей:
- грушевидная мышца закрыта толщей ягодицы, поэтому обследование на миографе не дает результатов, ультразвуковое исследование затруднено из-за толстой кишки, которая проходит над зоной воспаления;
- при синдроме грушевидной мышцы не страдают крупные и средние артерии, поэтому не используется ультразвуковая допплерография.
Правда, в 2004 году группа ученых из РГМУ предложила новый метод диагностики с помощью ультразвуковой допплерографии. Для этого снимаются показатели кровотока в первой фаланге большого пальца с больной и здоровой стороны. Амплитуда кровотока с больной стороны уменьшается на 30-50%. Метод применяется не только для диагностики, но и для оценки эффективности лечения.
Некоторую информативность дает эхографическое исследование седалищного нерва. Для этого проводят эхографию со здоровой и больной стороны, чтобы иметь возможность сравнить результаты. Фиксируются изменения в диаметре нерва, усиление кровотока, что свидетельствует о наличии воспаления. Эхография не наносит вреда организму, поэтому рекомендуется для оценки результатов во время прохождения курса лечения.

КТ и МРТ позволяют исключить опухолевые образования, которые создают давление на седалищный нерв, крестцовое сплетение и кровеносные сосуды. МРТ позволяет оценить степень поражения мышц в острый и подострый период течения заболевания. На снимке хорошо видны отечность, инфильтрация и атрофия воспаленной мышцы. МРТ все чаще применяется в современной практике диагностики, так как показывает степень обструкции и стеноза ущемленных мышцей сосудов.
Если есть необходимость отмежевать синдром грушевидной мышцы от ущемления корешков нервов крестцового отдела или грыжи позвоночных дисков, проводят магнитно-резонансную томографию с введением контрастного вещества в ягодичные артерии. Такой способ позволяет зафиксировать:
- увеличение размеров мышцы;
- изменение направления ее волокон;
- изменение анатомической структуры.
Методы лечения
После постановки окончательного диагноза врач назначает лечение. Как правило, оно комплексное и состоит из нескольких составляющих:
- Медикаментозная терапия.
- Массаж.
- Мануальная терапия.
- Физиотерапевтическое лечение.
- Рефлексотерапия.
- Лечебная физкультура.
- Коррекционное лечение (стельки, подкладки по ягодицы и пр.).

Медикаментозное лечение:
- Противовоспалительные препараты. Основу медикаментозной терапии составляют лекарственные средства группы противовоспалительных нестероидных препаратов. Эффективнее всего зарекомендовали себя лекарственные препараты на основе диклофенака – Вольтарен, Диклоберл, Дикло-Ф, Мелоксикам, Кетанов и пр. В зависимости от степени развития заболевания их назначают перорально или внутримышечно. Курс лечения составляет не менее 10 дней, ежедневно делаются 2 инъекции препарата с периодом в 6 часов.
- Если пациента мучают боли, то выписываются обезболивающие препараты и спазмолитики. Они хорошо снимают мышечный спазм, снижают давление на седалищный нерв и окружающие сосуды. Из обезболивающих подойдут: Баралгин, Темпалгин, Седалгин и пр. Из спазмолитиков чаще всего применяется Но-Шпа, которая вводится внутримышечно вместе с противовоспалительными препаратами.
- Если воспалительный процесс осложнился деформацией костей, то спазмолитики не могут в полной мере снять болезненный спазм. В таком случае назначаются миорелаксанты. Они эффективно снимают тонус с воспаленных мышц, освобождая ущемленные нервы и сосуды. Чаще всего врачи выписывают Мидокалм.
- К медикаментозной терапии можно отнести лекарственные блокады. При воспалении грушевидная мышца болезненно натягивается и сжимается, в процесс вовлекаются корешки крестцового отдела. Задача новокаиновой блокады – снять спазм и зажим с этих структур малого таза. Врач помечает точки седалищного бугра, подвздошной кости и большого вертела, соединяет эти отметки и определяет зону введения препарата. Затем вводит иглу шприца на глубину 6-8 см и медленно выпускает новокаин в пространство между телом мышцы и крестцовым корешком. Взрослая доза для блокады составляет 10 мл.
Патологии грушевидной мышцы лечатся довольно сложно и длительно. Поэтому медикаментозный курс повторяется не менее 2 раз в год в период сезонного обострения.
Массаж и растягивание мышц
Массаж и растягивание мышц позволяют снять болезненный тонус, улучшить трофику сосудов, ускорить обменные процессы в миофибриллах, убрать дискомфорт при ходьбе и сидении. Массаж грушевидной мышцы включает несколько направлений:
- Самомассаж.
- Ректальный массаж.
- Растяжение и релаксация.
Самомассаж пациент может проводить регулярно. Для этого не нужны специальные приспособления. Все, что нужно, – ровная и твердая поверхность. Лучше всего выполнять движения самомассажа на полу.
Для устранения последствий сдавливания седалищного нерва необходимо лечь на бок и большим пальцем руки тщательно массировать зону ягодичной мышцы, стараясь уделять больше внимания болезненным и уплотненным зонам. Массаж будет более эффективным, если мышца будет находиться в слегка растянутом состоянии, для этого необходимо согнуть ногу в коленном суставе.

Самомассаж грушевидной и других коротких мышц, участвующих во вращении бедра, с помощью мяча для тенниса проводится на ровной жесткой поверхности (обязательное условие). Больной укладывается на бок и скользит боковой поверхностью по мячу. Мяч обязательно должен касаться уплотненных и болезненных зон, избегают мест прохождения седалищного нерва, чтобы не усилить его ишемию. Движения должны быть медленными, плавными, скользящими и направленными книзу (по направлению мышечных волокон). Если возникает чувство онемения или покалывания, значит, мяч попал в зону седалищного нерва. В этом случае его необходимо сдвинуть немного вперед. Один сеанс включает не менее трех прокатываний.
При активном воспалительном процессе рекомендуется в положении стоя совершать круговые движения в тазобедренном суставе с больной стороны. Движения туловища и рук при этом может быть произвольным. Процедура повторяется каждые 4-6 часов.
Ректальный массаж проводится специалистом. Пациент укладывается на бок, врач вводит палец в прямую кишку больного, находит зону болезненного уплотнения грушевидной мышцы и начинает слегка массировать спазмированные участки. По мере массирования нажатия то усиливаются, то ослабляются. Ректальный массаж – высокоэффективная процедура, позволяющая быстро снять явления ишемии мышечных волокон и седалищного нерва.

Для растяжения и релаксации упражнения проводятся врачом, который контролирует силу поворотов и надавливаний. Главное условие – пациент должен чувствовать приятное натяжение мышц, боль недопустима. Упражнения проводятся в тазобедренном суставе и по всей длине ноги до пяточной кости. Техника построена на преодолении легкого сопротивления, растяжки воспаленных участков и декомпрессии в зонах спазмирования.
Мануальная терапия
Мануальная терапия является альтернативным нетрадиционным методом лечения патологий, связанных с позвоночником и мышцами. Ее выполняет врач-остеопат, имеющий большой опыт и наработанные методики. Его задача – снять тревожащие симптомы и восстановить в полном объеме движения в пораженном суставе.

Пациент должен внимательно отнестись к выбору специалиста, стоит найти клинику с хорошей репутацией, где могут обеспечить стойкую ремиссию.
Физиотерапевтические процедуры
Когда лечат синдром грушевидной мышцы, не обходятся без физиотерапевтических процедур. Хороший эффект дают прогревающие процедуры с помощью электротоков малых частот:
- электрофорез:
- фонофорез;
- УВЧ;
- амплипульс;
- воздействие динамических токов.

При лечении воспаления грушевидной мышцы применяется вакуумный массаж, а в последнее время – инновационные методы лечения лазером.
Рефлексотерапия
Уникальные методы древней восточной медицины прочно укрепились в современной практике лечения заболеваний, связанных с воспалением и спазмом мышц. Рефлексотерапия – это общее понятие, которое объединяет целый ряд методик:
- иглоукалывание;
- блокада;
- пальцевое воздействие на активные точки организма;
- прижигание и прогревание активных точек;
- воздействие лазером и электрическими импульсами;
- работа с активными точками на ушной раковине;
- точечно-линейное массирование.

Методики применяются индивидуально, на основе симптоматики и стадии развития заболевания.
Лечебная физкультура
Комплекс включает несколько простых упражнений, которые помогут снять тревожащие симптомы и облегчить общее состояние в период воспаления грушевидной мышцы. Комплекс проводится на полу в свободной одежде и в расслабленном состоянии. Упражнения не должны вызывать боли и дискомфорта. Если боль возникает, то стоит посоветоваться с врачом.
- Лечь на спину и немного согнуть колени. Медленно сводить и разводить колени, стараясь растягивать мышцы.
- Сесть, положив ногу на ногу. Посидеть в такой позе 5 минут, затем поменять ногу.
- Сесть на табурет, чтобы ноги были под углом 90°. Встать, стараясь не раздвигать колени, выпрямиться, расслабить колени.
- Сесть на табурет, положить ногу на ногу. Медленно ложиться корпусом на ногу, находящуюся сверху, 5-10 раз. Повторить упражнение с другой ногой.
- Встать на четвереньки. Медленно выпрямить ногу и стараться максимально растянуть мышцы тазобедренного сустава, вытягивая носок. Повторить с другой ногой. Сделать 3 подхода.
- Лечь на спину, выпрямить ногу кверху и завести ее в противоположную сторону, стараясь достать пола. Должна чувствоваться пружинящая растяжка. Повторить с другой ногой. Сделать 3 подхода.
- Лечь на живот, ноги вместе. Активно в течение 5 секунд толкать одно колено другим. Сделать то же с другим коленом.
- Лечь на спину, развести руки в стороны, ноги поднять и согнуть в коленях. Завести ноги в противоположную сторону (до максимума), стараясь не отрывать лопаток от пола. Повторить по 5 раз в обе стороны.

Комплекс желательно повторять несколько раз в течение дня, чтобы обеспечить должный эффект.
Можно заниматься лечебной физкультурой с профессиональным тренером, который верно подберет нагрузку и научит правильно дышать.
Оздоровительная и восстановительная система профессора Бубновского
Известный врач, доктор медицинских наук, профессор С. М. Бубновский является автором нескольких уникальных методик, которые помогают излечить многие патологии опорно-двигательного и мышечного аппарата, а также восстановить их утраченные функции.

Бубновский объединил лучший опыт ортопедов и неврологов, его система основана на глубоком знании анатомии человеческого организма и помогает разбудить внутренние резервы организма.
Кинезитерапия Бубновского включает в себя:
- Оценку состояния костной и мышечной систем, которая позволяет определить точную локализацию воспалительного процесса и назначить лечение исходя из характера заболевания, индивидуальных особенностей пациента и сопутствующих заболеваний.
- Лечение на специальных тренажерах в центрах доктора Бубновского. Пациенту подбирается курс, определяется максимальная полезная нагрузка. Лечение на тренажерах устраняет корешковый синдром воспаленной мышцы, снимает боли и дискомфорт, восстанавливает подвижность суставов.
- Специальный курс лечебной гимнастики, который вполне успешно можно выполнять в домашних условиях. На нем остановимся подробнее.
Гимнастика от профессора Бубновского:
- Встать на четвереньки. Расслабить спину, зафиксировать положение на 5 секунд. Повторить 5-6 раз.
- В положении на четвереньках на вдох прогнуть спину, на выдох – медленно выгнуть, пока не почувствуется растяжение мышц. Выполнить 20 раз.
- В положении на четвереньках сесть на левую ногу, правую отвести назад, зафиксировать шаг, вытянув левую руку вперед. Медленно менять ноги, продвигаясь такими растягивающими шагами, не забывая менять вытянутые руки. Сделать 20 упражнений.
- В положении на четвереньках зафиксировать свою позу коленями и ладонями к полу. Тянуть корпус вперед, не отрывая коленей и ладоней от пола. Следить за тем, чтобы не прогибалась поясница.
- В положении на четвереньках согнуть руки в локтевом суставе, на выдохе опуститься ягодицами на пятки, стараясь растянуть поясничные мышцы. Сделать вдох и на выдохе принять исходное положение. Повторить 6 раз.
- Лечь на спину, руки отвести за голову, ноги согнуть в коленях. Сделать вдох и на выдохе прижать подбородок к груди, оторвать лопатки от пола и коснуться локтями коленей. Важно, чтобы мышцы живота были напряжены до появления чувства жжения. Повторить 5 раз.
- Лечь на спину, руки вытянуть вдоль туловища, на выдохе попытаться максимально оторвать таз от пола, на вдохе опуститься назад. Выполнить от 10 до 30 раз.

Комплекс следует осваивать постепенно, добавляя каждый день новое упражнение. Старайтесь все делать с полной отдачей и хорошей растяжкой.
Нетрадиционная медицина
Лечить эту сложную мышечную патологию должен, конечно, врач. Методы лечения народными средствами могут лишь усилить эффект от приема лекарственных препаратов и ускорить процесс выздоровления.
Для лечения мышечных болей чаще всего используются тепловые компрессы. Вот некоторые из рецептов:
- Растопить на водяной бане пластину пчелиного воска, приготовить масло зверобоя или репейника. На больное место нанести масло, а затем широкой кистью пчелиный воск. Он накладывается послойно, по мере затвердевания каждого мазка. Чем больше слоев, тем дольше компресс будет отдавать свое тепло.
- Компресс из черной редьки и хрена. Взять небольшой клубень черной редьки, размолоть на блендере с 1 корнем хрена, добавить 1 ст. л. соли и 1 ст. л. уксуса. Настоять смесь в темном месте неделю. Сложить марлю в несколько слоев, нанести на нее смесь и приложить на 20 минут к больному месту. Компресс оказывает местное раздражающее действие и вызывает прилив крови.
ARVE Ошибка: id and provider shortcodes attributes are mandatory for old shortcodes. It is recommended to switch to new shortcodes that need only url
Растирки на спирту тоже традиционно использовались при мышечных болях. Они просты в изготовлении, хорошо согревают больное место и выводят продукты распада, усиливая тканевый обмен.
Для растирки возьмите пузырек одеколона “Тройной”, смешайте его с содержимым небольших бутылочек настойки валерианы и боярышника, добавьте настойку жгучего перца и 10 размельченных таблеток ацетилсалициловой кислоты. Все смешайте, поставьте в темное место и настаивайте неделю. Растирайте больное место, а для усиления эффекта закрывайте его компрессной бумагой и теплым шарфом.
zavorota.ru
симптомы и лечение, гимнастика, как лечить упражнениями в домашних условиях
Синдром грушевидной мышцы является одной из самых распространенных причин появления болевого синдрома в области поясницы. В 80% случаев диагностируется у пациентов, страдающих дорсопатией пояснично-крестцового отдела. На ранних стадиях диагностируется редко, что затрудняет оказание своевременной медикаментозной помощи. Для купирования острой боли требуется использование большого числа лекарственных средств.
Общее описание заболевания
Синдром грушевидной мышцы представляет собой патологический процесс, который провоцируется защемлением ствола седалищного нерва и рядом расположенной сосудистой системы. Ведущим маркером заболевания является видоизменения мышечных волокон и их спазмирование.
Мышца с парным строением в ягодичной области прикреплена к крестцу и бедренной кости. Она способна укорачиваться и напрягаться. Проходит она и над седалищным нервом. Основной ее задачей является удержание колена и стопы развернутыми вперед при ходьбе. Болезненное сокращение провоцирует утолщение, уменьшающее отверстие и прижимающее сосуды и нервы к костям, что и вызывают неприятную ноющую боль.
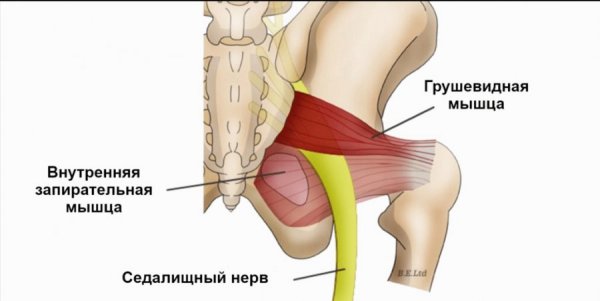
Спазм грушевидной мышцы приводит к сдавливанию седалищного нерва и соответствующим последствиям
Основные причины
Синдром грушевидной мышцы не проходит сам по себе и требует консультации невролога. Спровоцировать появление моли могут самые разные факторы. При первичном развитии основными причинами выделяют:
- Переохлаждение.
- Воспалительный процесс.
- Неправильно выполненная инъекция.
- Сильное напряжение или растяжение при травме или резком движении.
- Интенсивная нагрузка на мышечный аппарат при выполнении силовых упражнений.
- Длительное пребывание в неестественной позе.
Спровоцировать проявление боли могут и различные заболевания. В этом случае синдром будет отнесен к категории вторичный. Основными причинами выделяют:
- Остеохондроз или радикулит.
- Травмы, полученные в области таза, провоцирующие растяжение, образование гематомы или нарушение питания мышечной ткани.
- Развитие онкологической опухоли.
- Воспалительный процесс во внутренних органах.
- Сужение отверстия в позвоночнике.
- Синдром скрученного таза разного генеза.
Если в анамнезе были уколы, после которых образовывались шишки или присутствовали другие негативные последствия, об этом стоит сообщить докторе на первом приеме. Неправильно сделанная инъекция или переохлаждение поясницы является одной из самых распространенных причин развития синдрома.
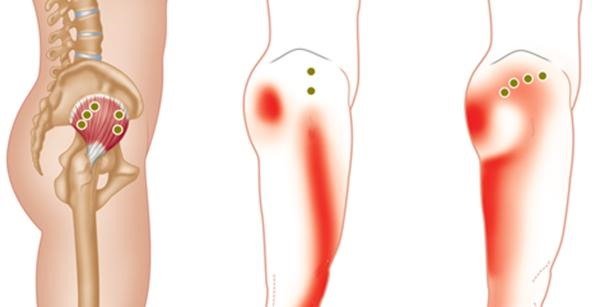
Острая боль и покраснение участка является основным признаком нарушения
Симптоматика
Симптомы достаточно характерные для этого вида патологии. Практически все пациенты жалуются на прострелы в области поясницы, тупую боль в задней части бедра, ощущение жжения, онемения, «мурашек» по коже. Все проявления заболевания делят на три группы:
- Локальные. Они связаны непосредственно с самим спазмом грушевидной мышцы. Оценка их врачом, позволяет правильно диагностировать патологию, отличить ее от вертеброгенного болевого синдрома.
- Нейропатические. Они связаны с компрессией седалищного нерва, поэтому пациенты отмечают двигательные нарушения в нижних конечностях, а также потерю чувствительности на стороне спазма.
- Сосудистые. Тут сдавлена ягодичная артерия или другие кровеносные сосуды, которые проходят под грушевидной мышцей.
Лечить синдром нужно начинать как можно раньше, так как спазмированная мышца дает очень острые тянущие боли. Усиливаются неприятные ощущения при попытке положить ногу на ногу, присесть, после длительной ходьбы. Полностью избавится от чувства дискомфорта, не удается даже в состоянии покоя.
Кроме перечисленных симптомов, у пациентов часто наблюдается специфическая хромота, может появляться дисфункция сфинктеров уретры и прямой кишки. Это напрямую связано с вторичным спазмом мышц тазового дна.
Диагностика
Постановка диагноза осуществляется врачом только после того как он полностью осмотрел пациента, опросил его, изучил анамнез. Для подтверждения наличия синдрома требуется проведения следующих видов исследований:
- Пальпация грушевидной мышцы под ягодицами. В некоторых случаях проводится трансректальное обследование, для определения точного ее состояния.
- Прощупывание зоны, где мышца крепится к крестцово-подвздошному сочленению, при наличии спазма, пациент жалуется на болезненность.
- Поколачивание ягодиц, для выявления боли по ходу седалищного нерва.
- Больному потребуется лечь на здоровый бок и приподнять колено. Если это доставляет неприятные ощущения, это говорит о наличии спазма.
- Пациенту требуется наклониться вперед, стараясь не сгибать колени, после чего врач надавливает на ягодице в зоне входа седалищного нерва из подгрушевидного отверстия и оценивает полученный результат.
Еще одним диагностическим мероприятием считаются новокаиновые блокады, если при введении в толщу мышцы, это приносит облегчение, значит, она была спазмирована. Кроме этого, применяются такие диагностические процедуры, как рентген, МРТ, ЭМГ для постановки диагноза. Снимки и результаты также учитываются при постановке диагноза.
Читайте также:
Способы лечения
Лечение синдрома грушевидной мышцы должно быть комплексным и включать в себя прием медикаментов, физиопроцедуры и лечебную гимнастику. Выбранная тактика терапии во многом зависит от причины, которая спровоцировала неприятные болевые ощущения. Вылечить синдром одними препаратами нельзя, но именно они позволяют избавиться от неприятных ощущений.
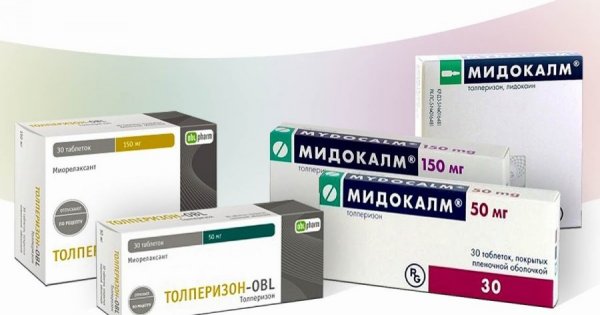
Миорелаксанты эффективно устраняют мышечные зажимы
Прием медикаментов
Выбираются группы препаратов в зависимости от выраженности симптоматики. Основные лекарственные средства, которые используются при синдроме грушевидной мышцы:
- Обезболивающие средства нестероидного ряда («Диклофенак», «Мелоксикам», «Кеторолак»). Они устраняют неприятные болевые ощущения и помогают купировать воспалительный процесс. Действие направлено на блокировки очага и препятствия распространения поражения на соседние ткани.
- Миорелаксанты («Баклофен», «Алфлутоп», «Сирдалуд»). Они направлены на устранение защемления нервных окончаний, и снятие отечности, подавления воспаления.
- Хондропротекторы («Терафлекс», «Дона», «Артра»). Они предотвращают необратимые последствия в суставах, способствуют регенерации хрящевой ткани, незаменимы при лечении, если воспалительный процесс переместился и на соседние ткани.
- Восстановление нарушенной гемодинамики («Истенон», «Трентал», Кавинтон»). Нормализуют кровообращение, устраняют застойные явления.
- Компрессы с димексидом, анестетиком и кортикостероидным препаратом. Накладывается на полчаса в область защемленного нерва.
Для местного воздействия применяются такие мази, как «Випротокс», «Финалгон», «Нуфлурил», «Меновазин» и другие. Они действуют локально, что является большим преимуществом. Активное вещество минимально впитывается в кровоток.
Физиопроцедуры
Лечение синдрома грушевидной мышцы всегда сопровождается посещением физиокабинета. Подбирается подходящая методика индивидуально, в зависимости от индивидуальных особенностей организма.
Хорошо себя зарекомендовали следующие способы воздействия на пораженную область:
- Прогревание УВЧ. Процедура основана на использовании электромагнитных полей, которые, благодаря теплу, проникают в глубокие слои мягких тканей и способствуют устранению воспалительного процесса, снятию отечности, усиливают действие препаратов.
- Парафиновые процедуры. Еще один вид теплового воздействия, при котором используются специальные полоски нагретого парафина. Они благотворно влияют на спазмированные мышцы, эффективно расслабляют их, устраняют неприятный болевой синдром.
- Ультразвук. Определенные колебания волн проникают в глубину мягкой ткани и эффективно воздействуют на пораженный участок. Методика проста и безболезненна, но имеет ряд противопоказаний.
- Электрофорез. Под действием электрического тока в мягкие ткани проводится лекарственный препарат. Используется преимущественно с новокаином, для устранения острого болевого синдрома.
- Мануальная терапия. В процессе используются разные методы релаксации мышц, порой болезненные для пациента. Но благодаря профессиональному подходу, эффективно устраняется неприятная симптоматика, улучшается кровообращение в проблемной области, устраняется спазм.
- Рефлексотерапия. Воздействие на определенные точки акупунктуры позволяют запустить регенерационные процессы, расслабить зажимы в мышечной ткани, устранить отечность, облегчить боль. Проводится исключительно опытным квалифицированным специалистом в условиях клиники.
Правильно подобранные физиопроцедуры усилят полученный эффект от приема препаратов, позволят быстрее восстановиться. Важна регулярность, поэтому пациенту следует посетить все сеансы назначенного курса, для хорошего результата.
Лечебная физкультура
ЛФК направлена на мягкое вытяжение спазмированной мышечной ткани, способствует ее расслаблению. Постоянные занятия нормализуют кровоток в районе защемления, улучшают функционирование крестцово-подвздошного сустава и органов таза в целом. Гимнастика носит вспомогательный характер, но на ней всегда делается основной акцент, так как без регулярных тренировок добиться стойкой ремиссии просто не получится. В комплекс можно включить следующие упражнения при синдроме грушевидной мышцы:
- Пациент располагается на ровной поверхности, сгибает ноги в коленях. Постепенно сводит и разводит колени, при соприкосновении толкает одну ногу, затем другую с определенными усилиями.
- Лечь навзничь, плечи максимально прижать к полу. Одна нога полностью выпрямлена, другая согнута в колене. Противоположной рукой, относительно согнутой нижней конечности, прижимается колено к полу. Удерживать ее в таком положении следует максимально долго, после чего тоже самое повторить со второй ногой.
- Лечь на спину, согнуть ноги в коленях и поднять их над уровнем пола. Удерживать их нужно несколько секунд. Пострадавшая конечность закидывается на бедро здоровой, если бы пациент пытался сесть в позу лотоса.
- Сесть прямо, ступни расставить широко, согнуть колени и соединить их. Одной рукой надо опереться на кушетку, другой стараться подняться. Надо постепенно, при помощи помощника выпрямиться. В процессе подъема колени размыкаются.
- Для выполнения этого упражнения потребуется плотная эластичная лента или эспандер. Один конец фиксируется к жесткой опоре, второй накидывается на стопу (нога со стороны повреждения). К опоре надо встать боком и с усилием, преодолевая сопротивление, следует максимально отводить конечность вбок. Вращение медленное, постепенное, с контролем нагрузки.
Выполнять упражнения можно в домашних условиях, медленно и внимательно, делая акцент на внутренних ощущениях. Иногда специалисты рекомендуют брать за основу уже готовые комплексы, например, Бубновского, разработанные врачами. Но и в этом случае обязательно нужно соблюдать технику безопасности.
Возможные осложнения
Обращаться за получением квалифицированной медицинской помощи следует при первых признаках боли, не имеет значение справа или слева они появились. Устранять неприятные ощущения препаратами и надеяться, что они сами пройдут – очень опасно. Поздно начатая терапия или ее отсутствие грозит следующими осложнениями:
- Утеря нормального функционирования мышц ног, что сказывается и на способности нормально ходить.
- Проблемы с работой органов малого таза (эректильная дисфункция, энурез).
- Дистрофические процессы в суставах и связках.
- Стойкий парез стопы.
При условии соблюдения комплексной терапии прогноз благоприятный, эффективность хирургического вмешательства достигает 85%. Без корректного лечения в течение года нередко возникают рецидивы.
Синдром грушевидной мышцы встречается достаточно часто, но игнорировать появление острого болевого синдрома не стоит. Прием обезболивающих средств не является решением проблемы, так как только ухудшит общее состояние. Терапия должна быть комплексной и включать в себя занятия ЛФК, физиопроцедуры. В этом случае удастся добиться стойкой ремиссии.
spina.guru
Синдром грушевидной мышцы. Лечение | Центр Дикуля
Синдром грушевидной мышцы. Лечение
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
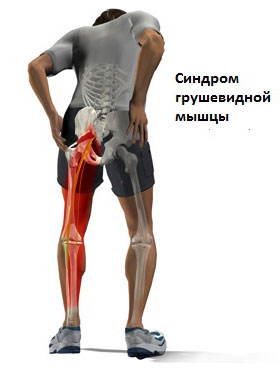 Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через большое седалищное отверстие .Грушевидная мышца начинается в тазу. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и в основании позвоночника. Соединение крестца к тазовым костям формирует илеосакральные суставы. Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Грушевидная мышца является одной из группы мышц, отвечающих за наружную ротацию бедра и ноги. Это означает, что мышца помогает повернуть стопу и ногу в сторону и наружу.
Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через большое седалищное отверстие .Грушевидная мышца начинается в тазу. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и в основании позвоночника. Соединение крестца к тазовым костям формирует илеосакральные суставы. Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Грушевидная мышца является одной из группы мышц, отвечающих за наружную ротацию бедра и ноги. Это означает, что мышца помогает повернуть стопу и ногу в сторону и наружу.
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
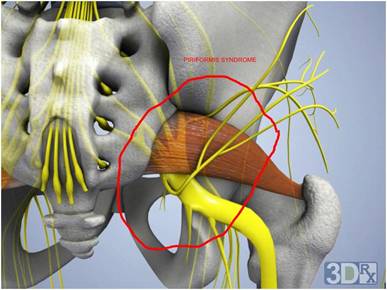 Чаще всего, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Как правило, боль бывает с одной стороны (но иногда ощущения могут быть с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов может быть ощущение покалывания в ноге.
Чаще всего, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Как правило, боль бывает с одной стороны (но иногда ощущения могут быть с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов может быть ощущение покалывания в ноге.
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
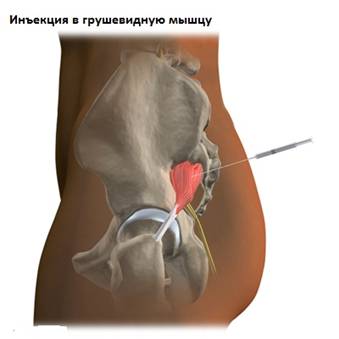 Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.
Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Автор: В.И. Дикуль

www.dikul.net
Спазм грушевидной мышцы с раздражением седалищного нерва: способы лечения, симптомы, упражнения

 Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.Эта патология возникает в виде болезненности в области ягодиц, которая затем распространяется по бедру и всей ноге по причине сжатия седалищного нерва.
Особенностью синдрома является сжатие нервных окончаний на протяжении всего их анатомического пути.
Спазм грушевидной мышцы появляется при ее повреждениях, а также вследствие иных заболеваний.
Чем дольше не оказывается квалифицированная помощь, тем больше препаратов придется пропить пациенту. Облегчить самочувствие больного поможет специальная, назначенная врачом терапия, а также грамотные меры домашнего лечения.
Что это такое?
Синдром грушевидной мышцы относят к компрессионно-ишемическим туннельным невропатиям. В основном он проявляется в виде сдавливания ствола седалищного нерва, а также сосудов, которые в нем расположены в области подгрушевидного пространства. При этом основным фактором компрессии становится сама грушевидная мышца, подвергнутая спазму.
Подгрушевидное отверстие является парным, оно расположено в зоне ягодиц, представляет собой нижнюю часть более крупного седалищного отверстия таза. По анатомическому строению оно имеет щелевидную форму.
Его границы обозначены крестцово-бугристой связкой, нижним краем данной мышцы и верхней близнецовой мышцей. Сквозь подгрушевидное отверстие тазовой полости в глубокое пространство ягодиц выходит седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой).
Все они расположены в фасциальных футлярах, которые не являются защитой от компрессии под действием внешних факторов.
При сдавливании мышцы образуется спазм, вызванный немотивированным ее напряжением. Он может длиться от пары секунд до нескольких минут.
Если подобное сжатие происходит на протяжении длительного времени, оно приводит к утолщению брюшка мышцы, а затем к сужению подгрушевидного отверстия.


Сосуды и нервы, которые в нем находятся, оказываются прижаты к костям и крестцово-остистой связке, что приводит к появлению неблагоприятных симптомов. В наибольшей степени при этом проявляется компрессия именно седалищного нерва, вызывая признаки невропатии, требующие обращения к специалисту.
В мышце, охваченной спазмом, наблюдается укорочение и утолщение, в результате чего сужается подгрушевидное отверстие. Кроме того происходят иные патологические изменения в виде множественных микроповреждений волокон, скопления недоокисленных продуктов обмена.
Данные процессы стимулируют появление очага воспаления, приводят к повышению проницаемости мелких сосудов, развитию асептических воспалений и индурации тканей. Усугублению болевого синдрома способствует вовлечение мышц тазового дна, приводящее к небольшой дисфункции сфинктера.
Классификация
Различают два вида синдрома грушевидной мышцы с точки зрения механизма его развития:
- первичный, возникающий как самостоятельное явление;
- вторичный, при котором мышечно-тонический синдром становится следствием развития иных патологий.
Вторичный тип данного синдрома встречается в более, чем 80% всех случаев клинической практике.
Распространенность
Синдром грушевидной мышцы относят к весьма распространенным патологиям. Практически любой человек подвержен ей. Причиной может стать неудачный укол, развитие патологий в органах таза. Фактором большой распространенности также является сложность диагностики этого недуга, который часто бывает замечен далеко не сразу, а на более поздних стадиях развития.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
Среди причин спазмов грушевидной мышцы различают:
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;

 травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;- сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Видео: «Диагностика синдрома грушевидной мышцы»
Симптомы
Следующий факт
Спазм грушевидной мышцы обычно протекает очень остро, поэтому его легко заметить. Поэтому основным симптомом обычно является сильная боль.
Кроме того, могут появляться следующие признаки развития патологии:
- Локальные, которые связаны с самим спазмом непосредственно.
- Нейропатические, вызываемые сдавливанием седалищного нерва. Сюда относят ишиалгию, вегетативные и двигательные нарушения в нижних конечностях со стороны расположения данной мышцы.
- Сосудистые симптомы, которые обусловлены сдавливанием артерии ягодиц и иных сосудов, проходящих сквозь данное отверстие.
К симптомам данного недуга также относят парезы в мышцах стопы и голени. В отдельных случаях появляется перемежающаяся хромота. Может возникнуть дисфункция сфинктера прямой кишки и уретры.
Диагностика
Для установления развития спазма грушевидной мышцы специалист вначале использует метод пальпации. Этим способом он определяет, нет ли уплотнений в мышечных тканях.
Во время общего осмотра врач проверяет наличие болевых ощущений в следующих положениях:
- при вращении ноги вовнутрь согнутого бедра;
- во время поднятия колена из положения лежа на здоровом боку;
- во время сгибания, аддукции и ротации бедра вовнутрь;
- при медленных наклонах вперед из положения стоя на прямых ногах;
- при легком постукивании по ягодице.
При диагностике также могут использоваться рентген, новокаиновая блокада, магнитно-резонансная или компьютерная томография.
Лечение
Терапевтические меры при спазме грушевидной мышцы необходимо предпринимать как можно быстрее, чтобы избежать стремительного развития недуга и избежать неблагоприятных последствий. Для устранения болезненности врач затем назначает прием лекарственных препаратов, лечебную гимнастику, методы физиотерапии и массаж. Рекомендуется в период терапии ограничение физических нагрузок.
Препараты
Основным методом терапии спазма грушевидной мышцы является устранение болевого синдрома.

 Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.Обычно назначают следующие препараты:
Также может быть назначен прием анальгетиков:
- Баралгин;
- Брал;
- Темпалгин.
Если спазмолитики не оказывают нужного действия, могут быть назначена миорелаксанты, например, Мидокалм.
Хирургическое лечение
Хирургическое вмешательство при данном заболевании может понадобиться только в наиболее тяжелых случаях, если у пациента произошло развитие грубого пареза стоп (в виде слабости). В этом случае выполняется рассечение измененной грушевидной мышцы, что позволяет высвободить седалищный нерв.
ЛФК и массаж
Для восстановления функций поврежденной мышцы врач назначает специальный комплекс упражнений. Важно выполнять их спокойно, не торопясь, расслабляя и растягивая при этом мускулатуру по три раза в день. При выполнении упражнений не должно возникать боли.
Упражнения могут быть следующими:
- из положения лежа на спине согнуть ноги, опираясь ими о кровать, не быстро разводить и соединять колени;
- из положения сидя широко расставить ступни, затем соединить колени; опираясь рукой о кровать медленно встать, после чего плавно развести колени.
Облегчить состояние пациента помогут разные виды массажа. Дома можно выполнять самомассаж на удобном коврике. На него кладется теннисный мяч, по которому нужно скользить, лежа на боку.

 Болезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
Болезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.При данном заболевании эффективные тепловые процедуры, такие как:
- низкочастотные токи;
- электрофорез;
- диадинамотерапия;
- лазерное лечение;
- фонофорез.
Лечение в домашних условиях
Из средств народной медицины могут быть рекомендованы следующие рецепты:
- перемешать валериану, тройной одеколон, жгучий перец и боярышник, добавив к смеси десять раскрошенных таблеток Аспирина. После настаивании средства в течение недели в темном месте, его можно использовать в качестве компресса;
- измельчить блендером корень хрена и черную редьку, добавить соль и уксусную кислоту; после перемешивания убрать компоненты в темное место на неделю. Применять только для компрессов, держа на пораженном месте не более четверти часа.
Видео: «Упражнение для устранения спазма грушевидной мышцы»
Профилактика
В запущенных формах данная патология может представлять большую опасность для здоровья. Поэтому важно регулярно проходить профилактическое обследование, не допускать перенапряжений в поясничном отделе позвоночника, избегать переохлаждений, чтобы на застужать спину и нервные окончания.
Заключение
Синдром грушевидной мышцы относится к распространенным недугам. Он значительно снижает качество жизни по причине появления резких болей. При отсутствии своевременной диагностики и терапевтических мер может привести к развитию серьезных отклонений в состоянии здоровья.
Мышца, охватываемая спазмом, начинает укорачиваться и сокращаться, сдавливая при этом нервные окончания. При этом могут наблюдаться микроповреждения волокон, скопление недоокисленных продуктов обмена.
Болевой синдром может распространяться на мышцы тазового дна, вызывать дисфункции сфинктера и уретры.
Основными факторами развития патологии является длительное пребывание в одной позе, интенсивные физический нагрузки, переохлаждение, неудачно сделанный укол.
Диагностика выполняется методом пальпации, а затем с применением электрофореза, низкочастотных токов и т.д.
Основное лечение проводят с использованием нестероидных противовоспалительных средств.
Пациенту помогут облегчить состояние упражнения лечебной физкультуры, массаж, компрессы, приготовленные из домашних средств.
С этой статьей читают:Тест!
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое синдром грушевидной мышцы? Какие причины и последствия синдрома?


Врач ЛФК
Проводит комплексную терапию и профилактику заболевания позвоночника, проводит расшифровку рентгенографии и МРТ снимков. Также проводит реабилитацию и восстановления физического состояния после травм.Другие авторыКомментарии для сайта Cackle
spinatitana.com